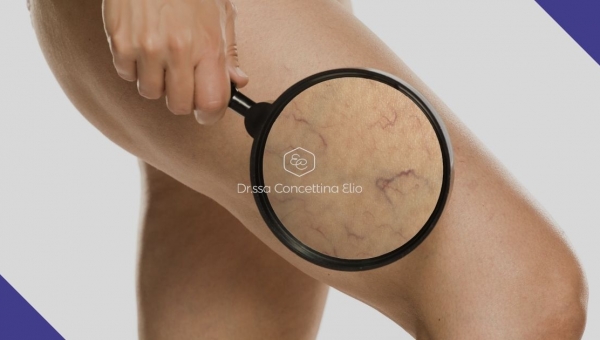
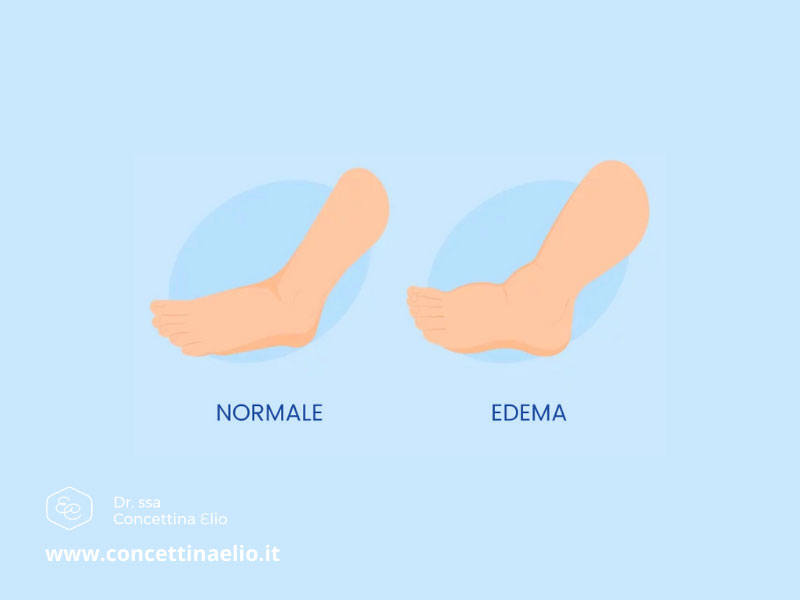
Cosa sono le varici
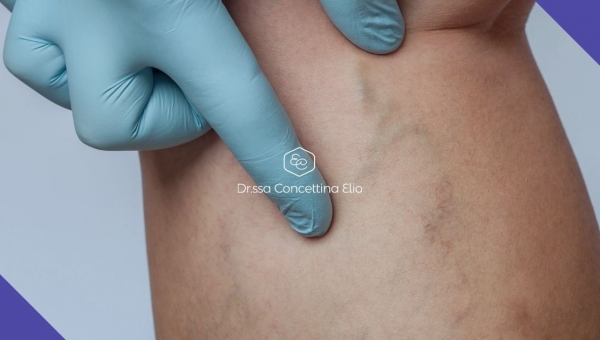
Le varici, o vene varicose, sono vasi dilatati degli arti inferiori, in cui il sangue, a seguito del cedimento della parete, scorre dall’alto verso il basso e non dal basso verso l’alto, come accade in condizioni normali.
Si verificano principalmente nel sesso femminile e in persone che hanno una predisposizione genetica. Secondo le stime, 1 donna su 10 tra i 30 e i 60 anni è affetta da questa patologia, sulla quale influiscono anche fattori di rischio come vita sedentaria, obesità, terapie ormonali e gravidanze.
Per limitarne la comparsa e scongiurare seri problemi fisici, è dunque importante la prevenzione, conducendo uno stile di vita controllato e seguendo buone regole di alimentazione.
La chirurgia mininvasiva per il trattamento delle vene varicose è una delle tecniche più all'avanguardia nella flebologia e permette di ottenere i migliori risultati funzionali ed estetici con la minore invasività possibile.
Vedremo insieme i vari passaggi dell'intervento, il decorso operatorio e le eventuali complicanze, sebbene molto rare.
Come si curano le vene varicose
Il consiglio iniziale è quello di rivolgersi a un professionista mediante una visita specialistica. Per curare le varici, è necessario infatti impostare un idoneo programma terapeutico, possibile solo dopo una corretta diagnosi, conseguente ad un’attenta valutazione clinica ed anamnestica e ad un esame ecografico mirato, come l'Eco-Color-Doppler, che permette di “disegnare” la condizione emodinamica degli arti inferiori.
È molto importante questo aspetto, anche perché le complicanze possono essere pericolose:
- emorragia varicosa, caratterizzata da un sanguinamento abbondante;
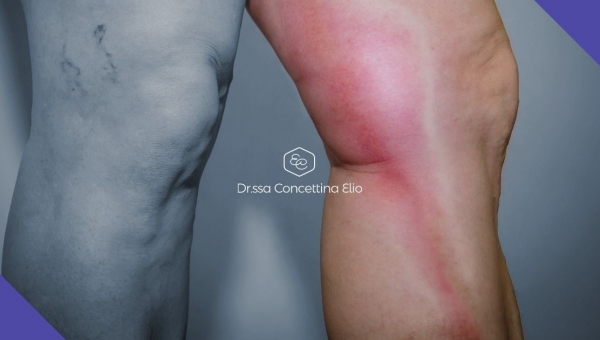
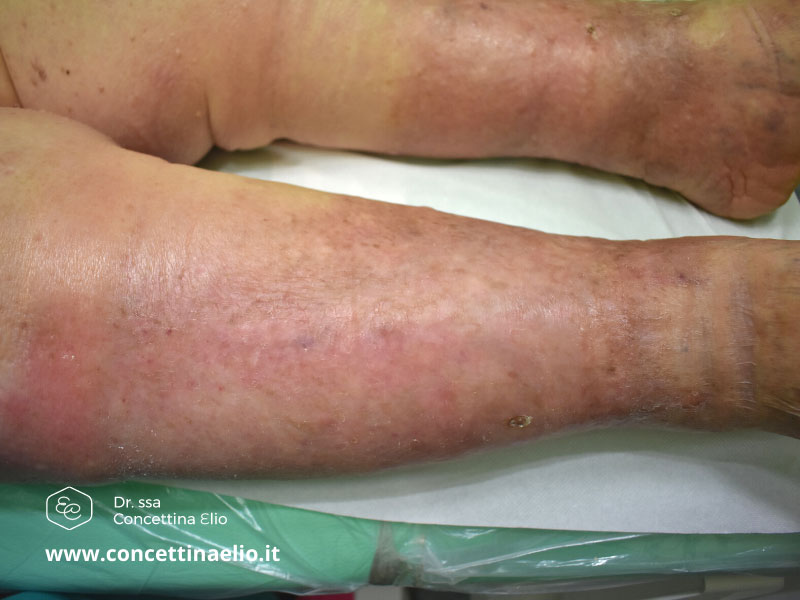
- ipodermite, caratterizzata da indurimento della pelle per infiammazioni ripetute che porta alle caratteristiche macchie scure delle gambe e addirittura alle ulcere venose;
- ulcera venosa caratterizzata da una ferita della pelle che non riesce a guarire;
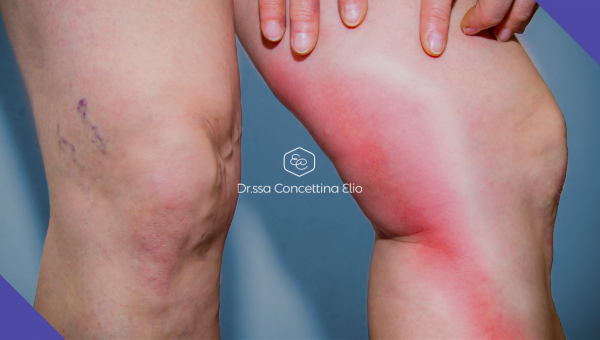
- trombosi (o ”flebite”) superficiale caratterizzata dalla trasformazione di una vena varicosa in un cordone duro e arrossato associato a dolore, che a volte può essere di intensità tale da impedire di camminare. Le flebiti superficiali possono anche complicarsi in trombosi venose profonde e avere conseguenze fatali, come l'embolia polmonare.
Le possibilità di trattamento sono:
- la chirurgia miniinvasiva;
- la terapia sclerosante o altre metodiche endovenose obliterative (laser, radiofrequenza);
- combinazione delle due metodiche precedenti;
- trattamento conservativo (calze elastiche, farmaci flebotropi,ecc.).
Chirurgia Mininvasiva
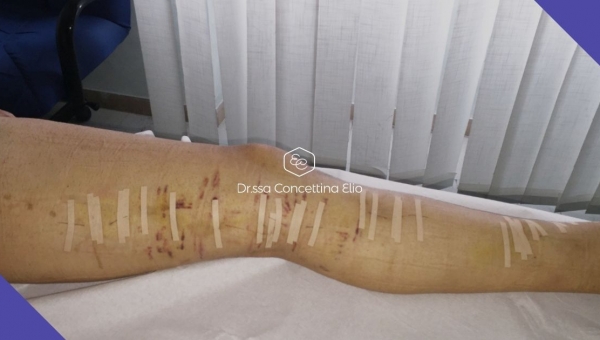
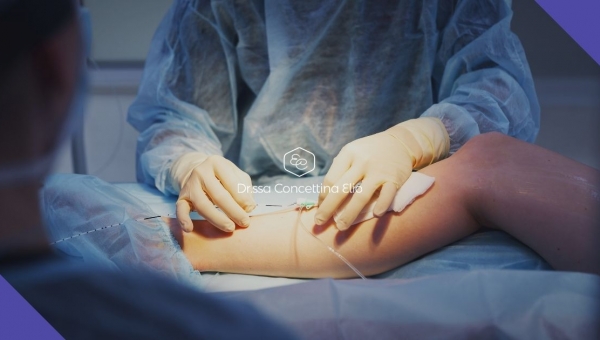
L’intervento chirurgico, che ha una durata compresa tra i 30 e i 60 minuti, ha la finalità di eliminare e/o limitare i disturbi legati all’insufficienza venosa (edema, formicolii, dolori, crampi, prurito, pesantezza) ma soprattutto di ridurre i rischi delle complicanze. Prima dell’intervento viene “disegnata” una mappa delle vene da trattare sull’arto interessato e lungo questo disegno viene somministrata l’anestesia locale che permette di mantenere la sensibilità tattile, ma che elimina la percezione del dolore. Successivamente si effettua una piccola incisione, che nella maggior parte dei casi è di alcuni mm, nella zona in cui la sua vena safena inizia ad essere malata. Mediante questa incisione la vena safena viene isolata e recisa. Viene inserito al suo interno un sottile tubicino, il catetere, attraverso il quale verrà iniettata una schiuma con capacità sclerosanti che trasforma la vena in un cordone fibroso. Il catetere viene, poi, sfilato e la vena legata. Solo nel caso in cui la vena safena si presenta troppo dilatata, ne viene asportata una parte.
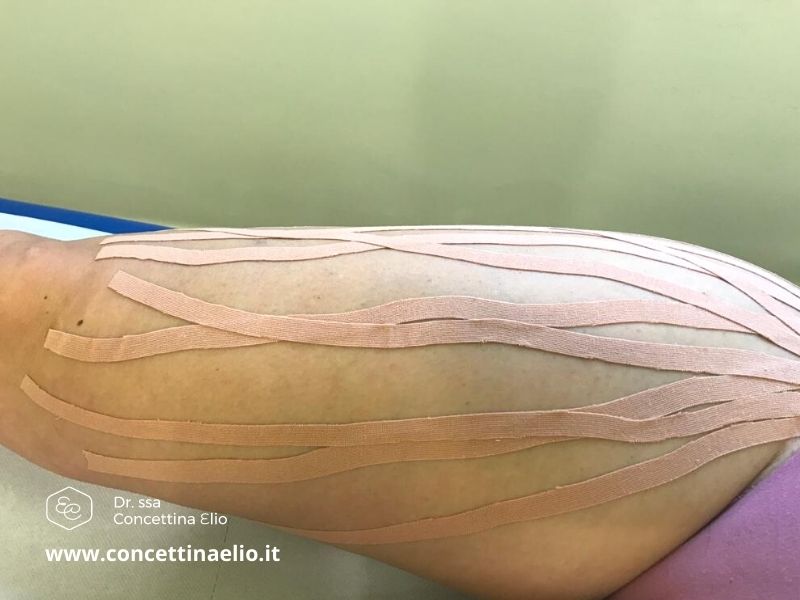
Se si riscontrano altre vene visibili e responsabili del reflusso, attraverso delle piccolissime incisioni, esse vengono legate e/o asportate. Le mini-incisioni vengono poi chiuse con cerottini elastici e le incisioni più grandi con dei punti di sutura. Al termine dell’intervento viene confezionato un bendaggio elastico e compressivo molto imbottito.
Decorso postoperatorio
A 10 minuti circa dall’intervento è già possibile mangiare e camminare e la dimissione è prevista dopo poche ore.
Una volta rientrati a casa, anche se con bendaggio, si possono svolgere tutte le attività quotidiane, camminare e muoversi liberamente, ad eccezione del sollevare pesi, stare a lungo in piedi o seduti, guidare.
A una settimana circa dall'operazione viene rimosso anche il bendaggio e gli eventuali punti di sutura e si può riprendere la vita di tutti i giorni, compresa la guida e alcune attività lavorative.
La visita di controllo viene effettuata dopo un mese e in quell'occasione è possibile stabilire con il flebologo la ripresa delle attività sportive praticate, le terapie di mantenimento e i successivi controlli. Il paziente operato deve aver premura di seguire i consigli forniti dallo specialista onde evitare un nuovo intervento chirurgico per varici recidive.
Rischi e complicanze
L’accuratezza diagnostica, la valutazione attenta del paziente e i progressi della medicina permettono oggi di effettuare interventi con bassi rischi; ma, come in tutte le procedure chirurgiche, un rischio seppur minimo di complicanze resta.
Possibili complicanze legate all’intervento
- ecchimosi ed ematomi che regrediscono spontaneamente dopo poco tempo senza bisogno di trattamenti;
- rischio di infezione delle ferite chirurgiche, più frequente nelle zone di maggior sudorazione e/o attrito;
- lesioni a carico dei nervi sensitivi che potrebbero comportare parestesie a carico dell’arto operato;
- emorragie che potrebbero comportare anche la necessità di un intervento a scopo emostatico;
- pigmentazioni che in genere regrediscono dopo qualche tempo;
- transitoria comparsa di dolore ed edema post-operatorio a carico dell’arto operato.
Possibili complicanze legate all’anestesia
L’anestesia è locale e il tipo di anestestico utilizzato è di uso comune, come quello che sicuramente i pazienti conoscono per le estrazioni dentarie. Ci sono però dei casi di effetti collaterali che, seppur rari, vanno dall'eruzione cutanea allo shock anafilattico.
Durante l’intervento è sempre effettuato un monitoraggio cardiovascolare ed è posizionato un accesso venoso: ciò consente di somministrare farmaci d’urgenza in caso di necessità.
Possibili complicanze legate al decorso post-operatorio
Si può verificare un ritardo di cicatrizzazione o un'infezione a livello delle incisioni. Ciò è più probabile in individui predisposti per varie cause (diabete, obesità, epatopatie, etc.). La cicatrizzazione può, inoltre, risultare non ottimale a seguito di fattori predisponenti individuali determinanti una ipertrofia della stessa (cheloide) o per altri fattori subentranti non prevedibili, con risultato estetico non soddisfacente.
Complicanze rare
In casi rarissimi possono sopraggiungere trombosi venosa profonda e/o superficiale a carico dell’arto omo o contro laterale che può ulteriormente complicarsi con l’embolia polmonare o reazioni allergiche, che possono ulteriormente complicarsi fino a diventare fatali, ad uno dei componenti farmacologici (disinfettanti, eventuali sedativi etc…) o a materiali di sala operatoria utilizzati di routine (guanti, cerotti, suture, teli, camici). È bene sottolineare che la possibilità di effettuare l’intervento in anestesia locale permette al paziente di mobilizzare gli arti inferiori immediatamente, questo insieme al confezionamento di un bendaggio elastocompressivo multistrato ben strutturato, riducono notevolmente il rischio di trombosi venose post – intervento.
Complicanze generiche
Sono le complicanze a carico di cuore, polmoni, reni, fegato, cervello, intestino che possono verificarsi in corso di o dopo qualunque manovra chirurgica o farmacologica, soprattutto in soggetti particolarmente anziani e/o con importanti malattie d’organo.
NOTA BENE: i rischi del trattamento chirurgico sono inferiori al rischio che si corre lasciando in sede una vena varicosa per molto tempo.
I trattamenti conservativi alleviano i sintomi e rallentano l’evoluzione della malattia, ma non riescono sempre ad evitare le complicanze.









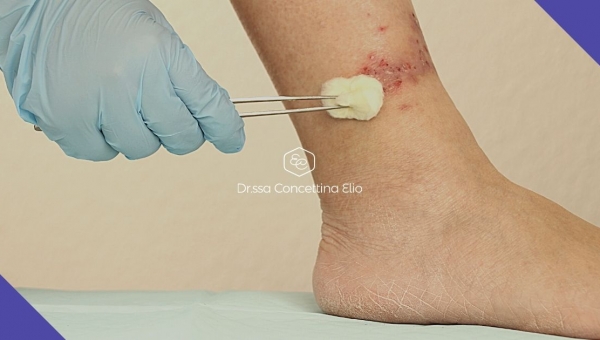
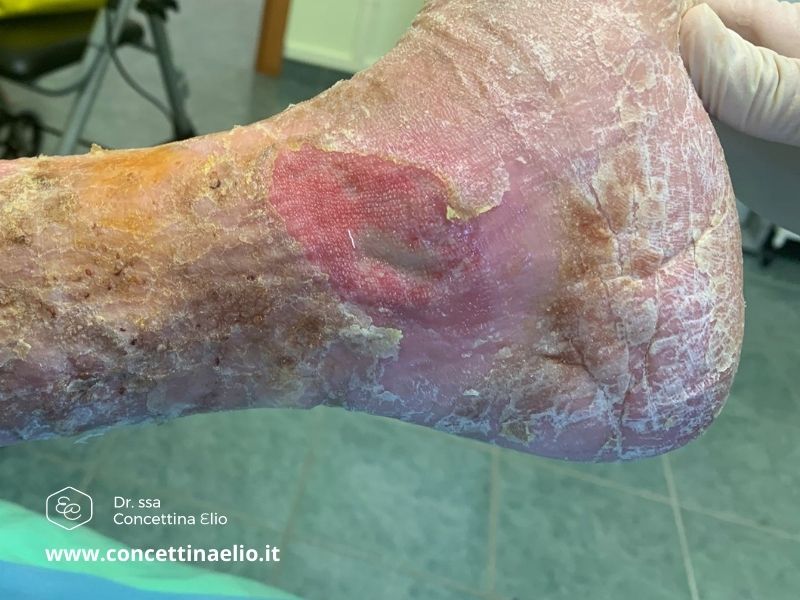
 L’ulcera venosa si presenta di solito come una perdita di sostanza cutanea di forma irregolare, con il fondo ricoperto da un essudato giallastro, con margini ben definiti, circondata da cute eritematosa o iperpigmentata e liposclerotica. Varia per dimensione e sede, ma nei pazienti portatori di varici si manifestano generalmente nella regione mediale del terzo inferiore di gamba. Si caratterizza per la lunga durata e per la tendenza a recidivare. Le cause di un’ulcera degli arti inferiori sono collegate a problemi vascolari nel 95% dei casi. Sono molto più frequenti le ulcere venose rispetto a quelle arteriose e possono comparire anche in caso di piede diabetico, una delle manifestazioni più cruente, che porta in alcuni casi a gravi conseguenze, come l’amputazione.
L’ulcera venosa si presenta di solito come una perdita di sostanza cutanea di forma irregolare, con il fondo ricoperto da un essudato giallastro, con margini ben definiti, circondata da cute eritematosa o iperpigmentata e liposclerotica. Varia per dimensione e sede, ma nei pazienti portatori di varici si manifestano generalmente nella regione mediale del terzo inferiore di gamba. Si caratterizza per la lunga durata e per la tendenza a recidivare. Le cause di un’ulcera degli arti inferiori sono collegate a problemi vascolari nel 95% dei casi. Sono molto più frequenti le ulcere venose rispetto a quelle arteriose e possono comparire anche in caso di piede diabetico, una delle manifestazioni più cruente, che porta in alcuni casi a gravi conseguenze, come l’amputazione.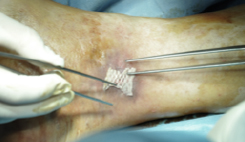 Gli innesti di cute per il trattamento dell’ulcera degli arti inferiori hanno la finalità di ripristinare l’integrità cutanea a livello della sede della lesione. L’intervento viene eseguito con un ricovero ordinario e prevede alcuni giorni di degenza. L’operazione ha una durata di circa 30 minuti e viene effettuata in anestesia locale assistita. Si svolge in due fasi principali: la prima consiste in una pulizia profonda del letto dell’ulcera, il debridement; la seconda invece prevede l’apposizione a strati di cute preparata in piccoli fogli che vengono stesi per coprire l’intera superficie.
Gli innesti di cute per il trattamento dell’ulcera degli arti inferiori hanno la finalità di ripristinare l’integrità cutanea a livello della sede della lesione. L’intervento viene eseguito con un ricovero ordinario e prevede alcuni giorni di degenza. L’operazione ha una durata di circa 30 minuti e viene effettuata in anestesia locale assistita. Si svolge in due fasi principali: la prima consiste in una pulizia profonda del letto dell’ulcera, il debridement; la seconda invece prevede l’apposizione a strati di cute preparata in piccoli fogli che vengono stesi per coprire l’intera superficie.